Bei 8 bis 9 Millionen Menschen in Deutschland mit bekanntem Diabetes ist bei einer nicht unerheblichen Anzahl zusätzlich mit einer Schilddrüsenerkrankung zu rechnen. Seit 2003 ist Deutschland zwar angeblich kein Jodmangelgebiet mehr, die gutartige Struma ist jedoch noch nach wie vor die häufigste endokrine Erkrankung (MMW/Porz 2008).
Laut dieser Studie von Porz 2008 haben etwa 16 Millionen Menschen in Deutschland asymptomatische Schilddrüsenknoten, darunter auch eine entsprechende Anzahl von Menschen mit Diabetes – meist ohne klinische Relevanz. Danach benötigen heute nur noch Schwangere und Stillende, die einen erhöhten Jodbedarf haben, regelmäßig zusätzlich zum üblichen Jodsalz etwa 150 – 200 µg Jod täglich.
Bei etwa jedem 3. Deutschen sind gutartige Knoten beziehungsweise Zysten nachweisbar. Aufgrund des enormen Einflusses bei einer Fehlfunktion insbesondere auch auf den Stoffwechsel von Menschen mit Diabetes, sollen Schilddrüsenerkrankungen im Folgenden näher beleuchtet werden.
Normalwerte (können je nach Labor etwas abweichen:
TSH Basal: 0,4 – 4,4 mU/l T3 (freies)T3 = fT3: 2,0 – 4,4pg/ml T4: fT4: 0,93 – 1,7pg/ml
Schilddrüsenhormone (T3 und T4) werden in der Schilddrüse in Follikeln produziert und in kleinen Tröpfchen im Kolloid gespeichert. Für die Produktion ist die Schilddrüse auf das Spurenelement Jod angewiesen. Der tägliche Jodumsatz (=Bedarf) beträgt
Anatomie
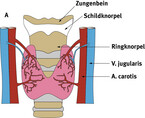
Die Schilddrüse ist ein etwa 30g schweres hufeisenförmiges Organ, das in der Halsregion direkt vor der Luftröhre, dicht unterhalb des Schildknorpels liegt, versteckt unter dem Kehlkopf. Sie ähnelt in ihrer Form einem Schmetterling, durch den anatomisch rechten und linken Lappen der in der Mitte durch eine Verbindungsbrücke, dem Isthmus, verbunden ist. Üblicherweise ist eine gesunde Schilddrüse von außen weder sichtbar noch tastbar. Erst wenn sie vergrößert ist, und wir sie als Struma bezeichnen, ist sie tastbar.
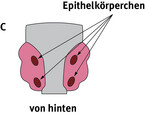
Auf der Rückseite befinden sich 4 Nebenschilddrüsen, die Epithelkörperchen, die wichtig für den Kalziumhaushalt sind (Abb.1 und Abb. 2).
Aufgabe der Schilddrüsenhormone
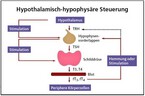
Die im Blut vorhandenen freien = nicht gebundenen Hormone T3 und T4 steuern über ihre Rückwirkung auf Hypophyse und Hypothalamus im Gehirn deren Ausschüttung durch die Schilddrüse. Die Schilddrüse bildet die beiden Hormone Thyroxin (=Tetra-Jodthyronin)(T4) und Tri- Jodthyronin (T3), die in kleinen Tröpfchen, dem Kolloid, gespeichert werden. Beide werden aus Aminosäuren (Tyrosin) durch Anlagern von Jod gebildet. Das Thyroxin enthält 4 Jodatome, das Trijodthyronin 3 Jodatome. Das Thyroxin ist biologisch weniger wirksam als das Trijodthyronin, dafür aber in 10-fach höherer Konzentration vorhanden, wobei nach der Sekretion aus der Schilddrüse ein Großteil von T4 in T3 umgewandelt wird. (Abb. 3)
Wichtige Aufgaben der Schilddrüsenhormone:
- Erhöhen den Grundumsatz des Körpers indem die Herzarbeit aber auch die Temperatur und der Abbau von Fetten und Glykogen gesteigert werden
- Fördert das Wachstum und die Gehirnreife (Anm.: deshalb wird unmittelbar nach der Geburt bei jedem Neugeborenen die Schilddrüsenfunktion getestet (Bestimmung des TSH basal)
- Aktivitätszunahme des Nervensystems von Muskel-Nervenfasern: Bei zu viel Hormonen kommt es zu einer Übererregbarkeit von Muskelreflexen
Schilddrüsen-Antikörperbestimmung (AK)
Schilddrüsen-Antikörper werden bestimmt bei Verdacht auf immunogen (mit) bedingte Schilddrüsenerkrankungen wie z.B. den Morbus Basedow und die Hashimoto-Thyreoiditis.
- Anti-TPO-AK= Antikörper gegen die thyroidale Peroxidase
- TgAK, TAK = Thyreogloblin-AK
- TRAK = TSH-Rezeptor-AK
- Thyreoglobulin, Calzitonin
- TRH = Thyreotropin-Releasing Hormon ( Hypothalamus)
- TSH = Thyreoidea-Stimmulierendes
Hormon (Hirnanhangdrüse) - „Heißer” Knoten = im Schilddrüsen-Szintigramm sehr stark speichernder Knoten (=Toxisches Adenom)
- „Kalter“ Knoten= im Schilddrüsen-Szintigramm nicht speichernder Knoten (Krebsverdacht)
Welche Untersuchungen außer Labor-Diagnostik sind sinnvoll?
Sonographie
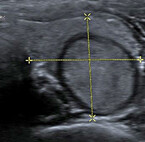
Die Sonographie der Schilddrüse (Lage, Form und Größe) sollte nicht wie viele Forschungsergebnisse zeigen einfach so im Rahmen einer Screening-Untersuchung durchgeführt werden, sondern nur bei Verdacht oder Hinweisen auf Knoten oder eine Vergrößerung- ansonsten führt sie häufig zu überflüssigen, manchmal sogar schädigenden Folgeuntersuchungen und Operationen.
Sonographisch kann das Schilddrüsenvolumen durch Länge x Breite x Dicke x 0,5 gut bestimmt werden. Die obere Grenze des Schilddrüsen-Volumen liegt zwischen 18ml bei der Frau und etwa 25ml beim Mann. Aufgrund bestimmter Malignitätskriterien die jeder Sonographeur kennen sollte, erfolgt zur weiteren Abklärung in der Regel zusätzlich eine Schilddrüsen-Szintigraphie mit Technetium-99m-Pertechnetat, wobei die Radionuklid-Aufnahme in die Schilddrüse gemessen wird. Dadurch kann die Lage, Form und Größe der Schilddrüse bestimmt, sowie bei starker Speicherung dieses als Hinweis auf einen warmen Knoten oder bei Nicht-Speicherung oder kaum eine Speicherung als kalten Knoten (Krebsverdacht) oder bei intensivster Speicherung (Heißer Knoten) als autonomes Adenom gewertet werden.
Wichtig ist: Ein kalter Knoten der sonographisch echofrei ist, entspricht in der Regel einer Zyste. Ein kalter Knoten, der nicht echofrei ist, ist krebsverdächtig (etwa 4%). Der Karzinomverdacht muss daher weiter abgeklärt werden. (Abb. 4 und Abb. 5)
Schilddrüsenszintigraphie
Bei speziellen Fragestellungen z.B. der Funktionsdiagnostik von Knoten (Heiß? Kalt?) wird eine Schilddrüsenszintigraphie erforderlich. Hierbei wird radioaktiv markiertes Technetium (99mTc i.v., seltener mit 123Jod oder 131 Jod oral) gegeben.
Die Beurteilung der Szintigraphie erfolgt im Vergleich mit der Sonographie.
Wichtig: Untersuchungen mit jodhaltigen Kontrastmitteln werden nach einer Szintigraphie durchgeführt!
Weitere Techniken zum Nachweis sind:
- Die Realtime-Elastographie zur Beurteilung des Härtegrades des Gewebes
- Suppressionstest zum Nachweis der Autonomie
- Die Feinnadelaspirationspunktion (Vorsicht bei verstärkter Blutungsneigung!)
- Evtl. noch Zusatz-Röntgen-Untersuchung mit Thorax-Aufnahme und CT, vor allem bei Verdacht auf Schilddrüsen-Karzinom
Wichtiger Hinweis: Bei nur geringstem Verdacht auf eine Schilddrüsen-Funktionsstörung sollten keine Röntgenkontrastmittel angewendet werden, bevor nicht die Schilddrüsenfunktion durch Blutuntersuchungen geklärt ist. Nach Jodzufuhr ist längere Zeit kein Schilddrüsen-Scan mehr möglich. Außerdem kann eine latente Hyperthyreose manifest werden.
Krankheitsbilder der Schilddrüse
Die wichtigsten Krankheitszustände sind die Schilddrüsenunterfunktion (Hypothyreose) (Tab. 1) und die Schilddrüsenüberfunktion (Hyperthyreose) (Tab. 2)Schilddrüsenüber- (Hyperthyreose) (Tab. 1). Eine häufige Ursache einer Überfunktion ist ein gutartiger Tumor der Schilddrüse (Adenom), dessen Hormon-Produktion nicht mehr der Kontrolle der Hirnanhangdrüse unterliegt (= "heißer Knoten"= toxisches Adenom) oder auch eine Immunerkrankung (= Immunhyperthyreose = Morbus Basedow).
- Struma = Schilddrüsenvergrößerung
- Struma diffusa = gleichmäßige Vergrößerung des Organs
- Struma nodosa = Schilddrüse mit Knoten
In einer großen Reihenuntersuchung mittels Ultraschall (Papillon-Aktion Henning 2004) hatten von fast 100 000 untersuchten "gesunden" Frauen und Männern (18-65 Jahre) jeder Dritte eine Schilddrüsenvergrößerung mit und ohne Knoten, von denen die meisten nichts wussten!
Seltene Schilddrüsenerkrankungen sind dagegen Schilddrüsen-Karzinom und auch Schilddrüsenmetastasen (Metastasen z.B. bei einem Hypernephrom der Niere.
Die euthyreote Struma
Es handelt sich dabei um eine Vergrößerung der Schilddrüse (= Struma) bei einer normalen Hormonproduktion – mit über 90% ist dies die häufigste Form von Schilddrüsenerkrankungen, vor allem in Jodmangelgebieten. Entsprechend der Größe gibt es verschiedene Gradeinteilungen (0-2), die Basisdiagnostik ist wie oben schon beschreiben und die Behandlung erfolgt konservativ durch die Substitution von Jod. evtl. in der Kombination mit einer kleinen Dosis L-T4. Der Sinn der Kombinationstherapie mit Schilddrüsenhormonen ist es den der Hypertrophie zugrundeliegenden Mechanismus der TSH- Produktion zu bremsen!
Operativ sollten nur große Knoten-Strumen (Struma nodosa) mit Beeinträchtigung der Hals Organe (Luftröhre) oder auch bei Autonomie und kalten Knoten mit geringsten Malignitätsverdacht durchgeführt werden.
Evtl. kommt auch eine Radio-Jod-Therapie mit 131J insbesondere im höheren Lebensalter und einer multifokalen Schilddrüsenautonomie sowie bei Rezidiven in Frage! (Abb. 6)
Die erworbene Hypothyreose(Schilddrüsenunterfunktion)
Sie tritt meist als Folge einer Hashimoto-Thyreoiditis in Erscheinung
Symptome:
- Antriebsarmut
- Müdigkeit, Verlangsamung
- Desinteresse
- Gesteigerte Kälteempfindlichkeit
- Trockene, kühle und teigige und blasse Haut
- Trockenes brüchiges Haar
- Obstipation
- Heisere Stimme
- Herzbeteiligung (Bradykardie, Herzvergrößerung)
- evtl. Muskelbeschwerden
Hinweis: Die Hypothyreose bei älteren Menschen verläuft häufig oligosymptomatisch und uncharakteristisch. So können z.B. auch Gedächtnisstörungen, sowie Depressionen als Ursache der Schilddrüsenerkrankung fehlinterpretiert werden.
Therapie: Dauersubstitution mit LT4. Je ausgeprägter die Hypothyreose, umso langsamer muss mit der Substitution begonnen werden, sonst kommt es vermehrt zu Angina-Pectoris-Anfällen und Herzrhythmusstörungen. Man beginnt etwa mit 25-50µg/LT4 /Tag, bei älteren Menschen sogar mit nur der Hälfte davon.
Hashimoto-Thyreoiditis (= Autoimmun-Thyreoiditis)
Die Hashimoto-Thyreoiditis ist die häufigste Form der Schilddrüsenentzündung. In 5-10% der Fälle ist sie die Ursache für eine Hypothyreose (Unterfunktion der Schilddrüse). Meist betrifft es Frauen zwischen 30-50 Jahren.
Die Diagnose erfolgt meist in der Spätphase der Erkrankung, wenn sich eine Unterfunktion der Schilddrüse zeigt – denn sie verläuft oft völlig asymptomatisch. Sie wird mittels Sonographie gestellt. In 95% der Fälle sind anti-TPO-AK nachzuweisen. Die Therapie besteht in der lebenslangen Gabe von Schilddrüsenhormon.
Hypothyreose und Diabetes
Durch eine Unterfunktion (Hypothyreose) kommt es bei Diabetespatienten zu einer gesteigerten Insulinempfindlichkeit, wodurch Unterzuckerungen auftreten können und der tägliche Insulinbedarf sinkt. Außerdem sind die Beweglichkeit des Magen-Darm-Traktes und auch die Zuckeraufnahme im Darm herabgesetzt.
Im oralen Glukose-Toleranz-Test (oGTT) würde man überraschend niedrige Blutzuckerwerte finden. Wie oben schon erwähnt kommt es durch die zunehmende Insulinempfindlichkeit vermehrt zu einer Hypoglykämie-Neigung, die bei fehlender Insulinsubstitution oder fehlender Gabe von insulinotropen oralen Antidiabetika (z.B. Sulfonylharnstoffen etc.) in der Regel keine Rolle spielt (sinkender Insulinbedarf durch gesteigerte Insulinempfindlichkeit). Diese Situation bezüglich der Diabeteseinstellung normalisiert sich wieder komplett nach ausreichender Substitution von Schilddrüsenhormonen.
Bei Typ-1-Diabetes findet man eine Autoimmunthyreoiditis (Hashimoto) – die häufigste Ursache einer Hypothyreose in Deutschland (Prävalenz 5-10%) – 3-5x häufiger als bei Menschen ohne andere immunologische Erkrankungen in der Anamnese (Schumm-Dräger, München, 2016) – bei Frauen 5-10x häufiger als bei Männern mit einer besonders hohen Rate im Alter von 50-60 Jahren. Darunter wahrscheinlich auch vermehrt Frauen mit Typ-2-Diabetes (ohne autoimmunologische Vorgeschichte!)
Bei Menschen mit Diabetes sollte wegen der besonderen Bedeutung einer Schilddrüsenunterfunktion deshalb1mal jährlich ein Screening auf Autoimmunthyreoiditis durchgeführt werden. Dieses umfasst die Bestimmung von TSH basal, der Thyreoglobulin-Antikörper und der Antikörper gegen die Schilddrüsenperoxidase (Anti-TPO-AK).
Bei Menschen mit Typ-1-Diabetes und Hashimoto-Thyreoiditis mit Unterfunktion der Schilddrüse findet man auch häufiger psychische und kognitive Probleme. Darauf weist die Deutsche Diabetes Gesellschaft (DDG) im April 2022 anlässlich der Schilddrüsenwoche ganz besonders hin. Menschen mit Typ-1-Diabetes haben oft doppelt so häufig eine Hypothyreose wie Menschen ohne Diabetes. Aufmerksamkeitsstörungen, Beeinträchtigungen der Konzentration und des Gedächtnisses sowie neu aufgetretene depressive Verstimmungen bzw. auch eine Angststörung, sollten an eine Hashimoto-Thyreoiditis mit Hypothyreose denken lassen.
Ursächlich für die psychischen Veränderungen werden Veränderungen im Immunsystem sowie im Neurotransmitterhaushalt vermutet (Prof.Müssig 4/2021).
Die Hyperthyreose (Schilddrüsenüberfunktion)
Man unterscheidet die immunogene Hyperthyreose vom Typ Morbus Basedow mit und ohne Struma von der Hyperthyreose bei Schilddrüsenautonomie, meist im höheren Lebensalter.
Die immunogene Hyperthyreose vom Typ Basedow wird durch TSH-Rezeptor-Auto-Antikörper TRAK nachgewiesen.
Klinik: In der Regel Sinustachycardie, Herzrhythmusstörungen wie Extrasystolen aber auch Vorhofflimmern, Bluthochdruck, psychomotorische Unruhe, Gereiztheit, Schlaflosigkeit, vermehrte Nervosität, warm-feuchte haut, Wärmeintoleranz, gesteigerte Stuhlfrequenz, evtl. Durchfälle, selten mal Obstipation, Muskelproblem, evtl. sogar Osteoporose und eine pathologische Glukosetoleranz.
Eine Sonderform nimmt die "Altershyperthyreose" die häufig oligosymptomatisch abläuft ein, wobei bei "Tumor-Kachexie" mit Gewichtsverlust, Kräfteverfall auch mal an eine Altershyperthyreose gedacht werden sollte. Auch bei Herzinsuffizienz und Rhythmusstörungen im Alter.
Bei der immunogenen Hyperthyreose (M.Basedow) findet man in 60% der Fälle auch einen Exophthalmus - unter einem Merseburger Trias versteht man die Kombination von Struma, Exophthalmus und Tachykardie. Manchmal liegt noch ein Myxödem (eindrückbares Ödem) an der vorderen Schienbeinkante vor (Tab. 2).
Hyperthyreose und Diabetes
Bei mehr als der Hälfte der Patienten mit unbehandelter Schilddrüsenüberfunktion ist die Glukosetoleranz, also die Empfindlichkeit auf Zucker, gestört. Bei vielen besteht ein Diabetes mellitus. Bei der Hyperthyreose ist die Insulinempfindlichkeit vermindert (57% der Patienten), gleichzeitig wird aus dem Darm vermehrt Glukose ins Blut aufgenommen und aus der Bauchspeicheldrüse wird vermehrt Glukagon freigesetzt und die Insulinabgabe reduziert – zudem ist die Auflösung von Glykogenspeichern in der Leber verstärkt – eine massiver Zuckeranstieg ist häufig die Folge (→ Coma diabeticum).
Eine neu auftretende Hyperthyreose wird bei entgleistem Diabetes Typ 1 wegen einer ähnlichen Symptomatik wie Gewichtsverlust und Abgeschlagenheit manchmal nicht erkannt. Das in dieser "Stress-Situation" nicht selten laborchemisch gefundene "Low –T3-Syndrom" kann so die üblicherweise erhöhten T3-Werte im Serum bei Hyperthyreose "maskieren". Nach einer Normalisierung der Blutzuckereinstellung durch eine konsequente Insulintherapie kommt es in der Regel auch wieder zur Normalisierung = verschwindenden des "Niedrig-T4-Syndroms".
In diesem Zusammenhang ist zu erwähnen, dass oft schon im Stadium der subklinischen Hyperthyreose (= erhöhter TSH-Wert, normale Werte für fT3 und fT4) erhöhte Blutzuckerwerte gefunden werden bzw. eine erhöhte Neigung zu Entgleisungen besteht. In dieser Situation treten nicht selten auch Herzrhythmusstörungen vor allem in Form von Vorhofflimmern auf!
Bekannter Diabetes mit neu auftretender Hyperthyreose
Sehr häufig (etwa 57%) findet man bei Menschen mit einer Schilddrüsenüberfunktion, die bisher nicht behandelt wurde, eine pathologische Glukosetoleranz, in 2-3,3% sogar einen Diabetes mellitus (Schumm-Dräger, München, 2016). Ein gehäuftes gemeinsames Auftreten von immunologisch bedingter Hyperthyreose (Morbus Basedow)) und Typ 1 Diabetes ist schon lange bekannt – insgesamt findet man ja Autoimmunerkrankungen bei Menschen mit Typ 1 Diabetes viel häufiger als bei Menschen ohne Diabetes.
Therapie der Hyperthyreose
Medikamentös
Die medikamentöse Therapie erfolgt in der Regel durch Thyreostatika (Thiamazol, Carbimazol, Propylthiouracil), evtl. auch operativ oder durch eine Radio-Jod-Therapie.
Eine thyreostatische Therapie in der Schwangerschaft nur bei manifester Hyperthyreose.
Radiojodtherapie (131Jod)
Da diese erst nach Wochen wirkt, müssen Thyreostatika (z.B. Favistan®) vor und nach der Bestrahlung eingenommen werden. Indikationen für eine Radiojodtherapie sind:
- Basedow-Hyperthyreose
- Autonomie der Schilddrüse
- Wenn Kontraindikationen zur OP bestehen
- Fortschreitenden endokrine Orbithopathie
- Kontraindiziert ist eine Radiojodtherapie bei:
- Schwangerschaft und Stillzeit
- In der Wachstumsphase bei jungen Menschen
- Bei Carzinomverdacht (OP!)
Gefahr der thyreotoxischen Krise
Durch Röntgenkontrastmittel kann es jederzeit durch die stattfindende Jod-Aufnahme bei Patienten mit einer Schilddrüsenautonomie ("Latente Hyperthyreose") zu einer thyreotoxischen Krise bis bin zum Koma kommen. Zeichen können sein:
- Tachykardie
- Psychomotorische Unruhe, Tremor, Angst
- Fieber bis >40°C
- Erbrechen, Durchfall!
- Muskelschwäche etc.
Bösartige Tumoren der Schilddrüse (=Malignome)
Diese sind zwar selten, sie stellen aber die häufigsten Tumore des endokrinen Systems unseres Körpers dar (etwa 4 von hunderttausend Menschen!) und ziehen oft schwerwiegende Konsequenzen nach sich – besonders bei Menschen mit Diabetes.
Ursächlich sind:
- Vererbung (= genetisch)
- Strahlenfolgen z.B. Atombombe, Reaktorunfälle
- weitere bisher unbekannte Faktoren
Einteilung der bösartigen Schilddrüsen-Tumoren
- 1. differenzierte Karzinome
- a. Papilläres Karzinom etwa 60%, metastasiert hauptsächlich über das Blut in Lunge und Knochen
- b. Follikuläres Karzinom etwa 30%, metastasiert meist lymphogen über Lymphknoten
- 2. Gering differenziertes Karzinom (selten)
- 3. Undifferenzierte anaplastisches Karzinome etwa 5%, da sie nicht mehr am Jodumsatz teilnehmen, ist eine Radiojodtherapie nicht möglich
- 4. Medulläres C -Zellkarzinom 5%, nimmt ebenfalls nicht am Jodstoffwechsel teil, auch hier ist eine Radiojodtherapie nicht erfolgreich
- 5. Maligne Lymphome/ Metastasen etc.
Medulläres C-Zell-Karzinom
Bei Menschen mit einem C-Zell-Karzinom sollte wegen der genetischen Häufung ein Screening (aller Familienmitglieder der 1.Ordnung) durchgeführt werden – und bei pos. Test evtl. auch im Kindesalter schon eine Thyreoidektomie vorgenommen werden.
Nachsorge
C-Zellen produzieren Calcitonin – erhöhte Werte findet man bei Metastasen. In der Tumor-Nachsorge spricht ein erneuter Anstieg nach vorheriger Normalisierung für ein Rezidiv!
Die 10-Jahres-Prognose aller Schilddrüsen-Karzinome
- Papilläres Ca >90%
- Follikuläres Carzinom 50-95%
- C-Zell-Karzinom etwa 50%
- Anaplastische Carzinome etwa 6 Monate (im Mittel)
Vgl. auch Tab. 3
Zusammenfassung
Schilddrüsenerkrankungen sind die häufigsten endokrinen Erkrankungen, und sie haben einen starken Einfluss auf den Stoffwechsel und den Krankheitsverlauf von Menschen mit Diabetes Typ 1 und Typ 2.
Die Schilddrüse kann sowohl positive als auch extrem negative Effekte ausüben. Eine rechtzeitige Diagnose erlaubt eine genaue Therapieplanung – diese ist bei Schilddrüsenerkrankungen oft sehr differenziert zu treffen. Die verschiedenen Fachdisziplinen, beispielsweise Endokrinologie, Radiologie, Strahlenheilkunde, Diabetologie, sollten dabei unbedingt in enger Abstimmung zusammenarbeiten!
Liebe Diabetes-Forum-Leser, liebe Mitglieder des Verbandes der Diabetes-Beratungs- und Schulungsberufe in Deutschland e. V. !
In regelmäßigen Abständen gibt es in unseren Diabetes-Forum-Ausgaben Fortbildungsbeiträge. Zusammengestellt sind die informativen Artikel von Dr. Gerhard-W. Schmeisl aus Bad Kissingen. Thema diesmal: „Diabetes und Schilddrüse". Die Mitglieder des VDBD und auch alle anderen Interessierten haben an dieser Stelle die Möglichkeit, ihr Wissen über das jeweilige Thema zu überprüfen. Wenn Sie an den Lösungen des Fragebogens auf der nächsten Seite interessiert sind, schicken Sie uns einfach eine E-Mail mit dem Betreff "Fortbildung im Diabetes-Forum" an heinz@kirchheim-verlag.de . Die richtigen Lösungen schicken wir Ihnen umgehend.
Die Redaktion wünscht Ihnen viel Erfolg!
|
|
Erschienen in: Diabetes-Forum, 2023; 35 (3) Seite 26-32