Das Jahr 2020 stand ganz im Zeichen von COVID-19. Niemand konnte den Einflüssen der Pandemie entgehen. Und die allermeisten warteten gespannt auf einen geeigneten Impfstoff. Welche Risiken z. B. bei Menschen mit Diabetes in diesem Kontext existieren, lesen Sie hier.
Das Jahr 2020 war maßgeblich durch das Auftreten eines neuen Coronavirus – des severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) – geprägt, welches innerhalb weniger Monate zu einer globalen Pandemie eskaliert ist. Bis Ende August 2020 wurde die assoziierte Atemwegserkrankung – coronarvirus disease 19 (COVID-19) – bereits bei mehr als 23 Millionen Menschen diagnostiziert, von denen mehr als 800 000 Menschen verstarben; im Mai 2023 waren ca. 6,9 Millionen Tote registriert und 767 Millionen gesicherte Fälle [1]. Beobachtungsstudien und Fallberichte haben gezeigt, dass ein höheres Alter und das Vorhandensein chronischer Erkrankungen, wie Diabetes und Hypotonie, häufig schwere Verläufe der COVID-19 Erkrankung bedingen.
Die Infektion mit SARS-CoV-2 und der Verlauf von COVID-19 ist durch eine anfängliche Infektionsphase, gefolgt von einer Phase der Atemnot und einem schweren Hyperinflammationszustand gekennzeichnet [2,3]. Das Eindringen des Virus in die Zellen wird über den angiotensin converting enzyme 2 (ACE2)-Rezeptor vermittelt, der in Zellen vieler Organe exprimiert wird. Die Expression des ACE2-Rezepors in Endothelzellen könnte es dem Virus ermöglichen, Blutgefäße zu infizieren und eine Verbreitung des Virus im Organismus zu begünstigen [4]. Als Reaktion auf den Virus wird das Immunsystem aktiviert, was in einer systemischen Entzündung resultieren und in einem so genannten Zytokinsturm kulminieren kann [3,5]. Infolgedessen führt die SARS-CoV-2-Infektion nicht nur zu einer Entzündung des Lungengewebes, sondern kann auch Schäden an anderen Organen wie Herz, Leber und Nieren verursachen [6,7].
Eine Datensammlung bei mehr als 17 Millionen Personen in Großbritannien hat Faktoren identifiziert, die mit einer erhöhten Mortalität aufgrund von COVID-19 assoziiert sind [8]. Ein höheres Risiko für einen tödlichen COVID-19-Verlauf wurde u.a. bei Adipositas und Diabetes festgestellt, sowie auch bei Atemwegserkrankungen, chronischen Herzkrankheiten, Lebererkrankungen, Demenz, reduzierter Nierenfunktion, Autoimmunerkrankungen und anderen immunsuppressiven Erkrankungen festgestellt [8]. Die häufigsten zugrunde liegenden Komorbiditäten von COVID-19 waren chronische Erkrankungen wie Adipositas, Diabetes, Hypertonie und kardiovaskuläre Erkrankungen [9].
Adipositas
Adipositas gilt als einer der wichtigsten Risikofaktoren für einen schlechteren Verlauf einer
COVID-19-Erkrankung. Verschiedene retrospektive Studien und Analysen deuten auf eine hohe Prävalenz von Adipositas bei COVID-19-Patienten hin [10-14]. Die Prävalenz der Adipositas bei schwerkranken COVID-19-Patienten, die durch die Aufnahme auf die Intensivstationen definiert war, war ebenfalls höher als in der französischen Allgemeinbevölkerung [11]. Eine Studie aus New York ergab, dass Personen mit Adipositas mit höherer Wahrscheinlichkeit eine akutmedizinische Versorgung und eine Einweisung auf die Intensivstation benötigten; dies wurde besonders bei Personen unter 60 Jahren beobachtet [15].
Diabetes
Bereits zu Beginn der Pandemie gab es Hinweise auf ein erhöhtes Risiko einer SARS-CoV-2-Infektion speziell für Menschen mit Diabetes [16]. Berichte und Beobachtungsstudien aus China und Italien identifizierten eine hohe Anzahl von Personen mit Diabetes unter hospitalisierten COVID-19-Patienten und auch unter Patienten mit einem tödlichen COVID-19-Verlauf [7,10,17]. Im weiteren Verlauf konnte jedoch definiert werden, dass nicht die Inzidenz einer SARS-CoV-2 Infektion in Menschen mit Diabetes erhöht zu sein scheint. Stattdessen wurde beobachtet, dass der Schweregrade einer COVID-19-Erkankung und auch die Mortalität in Individuen mit Diabetes erhöht ist [9,17-23]. Personen mit Diabetes hatten bereits bei der Aufnahme ins Krankenhaus höhere Laborparameter und wiesen mehr Komorbiditäten auf, was den Schweregrad von COVID-19 sowie die Mortalität zusätzlich beeinflusst haben könnte [17]. In einer retrospektiven, longitudinalen, multizentrischen Studie wurden 7 337 Patienten mit COVID-19 analysiert und ergab einen potenziellen Zusammenhang zwischen der glykämischen Kontrolle und den klinischen Ergebnissen bei Menschen mit Typ-2-Diabetes und COVID-19 untersucht [24].
Eine weitere Beobachtung, die in einer retrospektiven chinesischen Studie gemacht wurde, die mit einer COVID-19-Erkrankung hospitalisiert wurden, deutet auf eine stärkere Krankheitsschwere bei Menschen mit neu diagnostiziertem Diabetes im Vergleich zu Menschen mit bekanntem Diabetes, Hyperglykämie und normaler Glukose hin [25]. Dies könnte die obigen Aussagen unterstützen, dass nicht nur Hyperglykämie, sondern auch die glykämische Variabilität mit dem Verlauf einer COVID-19-Erkrankung assoziiert ist. Mehrere Studien unterstützen die Ansicht, dass die Hyperglykämie bei Krankenhausaufnahme als unabhängiger Faktor für eine schlechte Prognose bei Patienten mit
COVID-19 nicht nur bei Personen mit Diabetes bewertet werden kann. Bei stationär behandelten Patienten ohne vorher bestehenden Diabetes hat eine Hyperglykämie bei Krankenhausaufnahme eine um 30 % höhere Sterblichkeitsrate zur Folge. Analysen der Pisa-Studie lassen eine bidirektionale Beziehung zwischen der COVID-19 Prognose und Hyperglykämie vermuten [26-28].
Die Behandlung von COVID-19 könnte die Blutzuckereinstellung bei Menschen mit Diabetes negativ beeinflussen. Kortikosteroide, Azithromycin und andere Therapeutika können zum Beispiel zu glykämischen Exkursionen führen und das Risiko einer Dysglykämie erhöhen [29,30]. Daher könnten Dosisanpassungen für orale Antidiabetika und/oder Insulin erforderlich sein, um ein stabiles glykämisches Profil bei Personen mit COVID-19 und Diabetes zu gewährleisten.
Praktische Empfehlungen
Die DDG praktische Empfehlungen für erwachsene Personen mit Diabetes und COVID-19 veröffentlicht [31]. Die Autoren empfehlen einen Verzicht auf SGLT-2-Inhibitoren sowie auf Metformin, Sulfonylharnstoffe und Pioglitazon bei Patienten mit Fieber >38,5°C; für glucagon-like peptid-1 (GLP-1)-Rezeptoragonisten und DDP-4-Inhibitoren sind keine Sicherheitsbedenken ersichtlich, dennoch sollte bei schweren COVID-19-Fällen eine Therapieanpassung zugunsten von Insulin erwogen werden. Das Management von Risikofaktoren wie Hypertonie und Lipiden sollte fortgesetzt werden, eine genaue Überwachung der Parameter ist erforderlich. Die DDG-Stellungnahme enthält zusätzlich spezifische Empfehlungen und Ziele zum Glukosemanagement auf Intensivstationen unter intravenöser Insulintherapie.
Es gibt eine Reihe unabhängiger Empfehlungen und Positionspapiere, die sich mit dem Diabetes-Management bei COVID-19-Patienten befassen [32-34]. Diese sind klar als "Empfehlungen und Reflexionen auf der Grundlage von Expertenmeinungen in Erwartung der Ergebnisse randomisierter klinischer Studien" [32] formuliert. Menschen mit Diabetes, die nicht mit SARS-CoV-2 infiziert sind, sollten ihr Diabetes-Management fortsetzen und Mittel zur Primärprävention von COVID-19 anwenden, dazu gehört auch die Impfung.
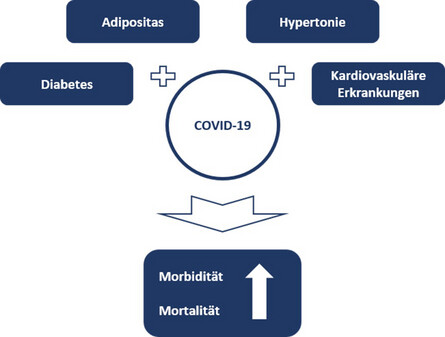
Abbildung 1: Chronische Krankheiten wie Adipositas, Diabetes mellitus, Hypertonie und kardiovaskuläre Erkrankungen sind mit einer schlechteren Prognose einer COVID-19-Erkrankung assoziiert und erhöhen das Mortalitätsrisiko.
Empfehlungen zur Impfung
Die Infektionsrate, Inzidenz und Prävalenz von COVID-19 hat sich deutlich verändert. SARS-CoV-2 ist von der pandemischen in die endemische Phase übergegangen. Dies bedeutet aber, dass das Virus weiterhin vorhanden ist. Dennoch, durch Omikron-Varianten sowie hohe Immunität durch Impfungen und Infektionen in der Bevölkerung, haben sich schwere Verläufe inkl. Hospitalisierung wegen COVID-19 deutlich reduziert. Für alle Erwachsenen ab 18 Jahren (inkl. Schwangere) empfiehlt die STIKO die Grundimmunisierung plus eine Auffrischimpfung für die Basisimmunität. Mindestens zwei dieser Kontakte sollen durch die Impfung erfolgen. So kann eine die beste Basisimmunität aufgebaut werden. Die Kombination aus Impfung und Infektion bietet einen guten Schutz, der auf Grundlage der bisherigen Evidenz mindestens 12 Monate anhält. Da die Impfstoffwirksamkeit in den ersten Monaten nach der Impfung am höchsten ist, sollten diese Auffrischimpfungen möglichst im Herbst, z.B. auch zusammen mit einer Impfung gegen Influenza, erfolgen.
Die STIKO hat ihre aktualisierte COVID-19-Impfempfehlung und die wissenschaftliche Begründung am 25.5.2023 im Epidemiologischen Bulletin 21/2023 veröffentlicht. Die STIKO-Empfehlungen (s.u.) gelten mit Stellungnahme vom 18.9.2023 auch für die XBB.1.5-Impfstoffe. U. a. empfiehlt die
STIKO, dass Personen mit einem erhöhten Risiko für einen schweren Verlauf (u.a. Personen ab 60 Jahre) sowie Personen mit erhöhtem SARS-CoV-2-Infektionsrisiko (u.a. mit Diabetes und/oder Adipositas) zukünftig weitere Auffrischungsimpfungen – in der Regel im Mindestabstand von 12 Monaten zur letzten Impfung oder Infektion – erhalten, vorzugsweise im Herbst.
Anmerkungen:
Für Personen, die einen anderen in der EU nicht zugelassenen Impfstoff erhalten haben, empfiehlt die
STIKO eine erneute Impfserie mit einem EU-zugelassenen Impfstoff.
Personen, die bisher nur eine Impfstoffdosis mit Sinovac, Sinopharm, Bharat Biotech International Ltd. oder Sputnik V erhalten haben, sollen auf Grund der unzureichenden Evidenzlage zur heterologen Grundimmunisierung und um einen guten Impfschutz sicherzustellen eine neue Impfserie mit Grundimmunisierung plus Auffrischimpfung gemäß STIKO-Empfehlungen bekommen. Die Impfserie soll in einem Mindestabstand von ≥ 28 Tagen zur vorangegangenen Impfung begonnen werden. Die zu impfenden Personen sollen darauf hingewiesen werden, dass vermehrte lokale und systemische Reaktionen auftreten können. Die impfenden Ärzt:innen werden gebeten, auf das Auftreten verstärkter Impfreaktionen aktiv zu achten und diese ggf. an das Paul-Ehrlich-Institut zu melden.
Personen, die vollständig (2-malig) mit einem der oben genannten, nicht in der EU zugelassenen Impfstoff grundimmunisiert sind und ggf. bereits eine Auffrischimpfung erhalten haben, sollen zur Optimierung ihres Impfschutzes eine 1-malige Impfung mit einem mRNA-Impfstoff nach den bestehenden STIKO-Empfehlungen im Mindestabstand von 6 Monaten zur letzten Impfung bekommen. In begründeten Einzelfällen kann der Abstand auf 4 Monate verkürzt werden.